Лечение и реабилитация пациентов с болью в спине в амбулаторных условиях
- Аннотация
- Статья
- Ссылки
- English

![Рис. 4. Скорость высвобождения действующего вещества из лекарственной формы [15]](/upload/resize_cache/iblock/4f0/195_350_1/akarachkova6.jpg)

Диагностика
Боль в спине – чрезвычайно распространенный симптом. Прежде чем начинать лечение, необходимо правильно поставить диагноз пациенту с болью в спине. Клиническая оценка состояния больного до сих пор остается актуальной и позволяет:
-
не пропустить так называемые красные флажки – набор клинических признаков, которые дают возможность заподозрить, что боль в спине не является механической и может быть вызвана травмой, злокачественной опухолью, инфекцией, системным воспалительным заболеванием (табл. 1);
-
определить интенсивность и локализацию боли;
-
выявить движения и позы, вызывающие, усиливающие и облегчающие боль (эргономика);
-
провести пальпацию и неврологические тесты.
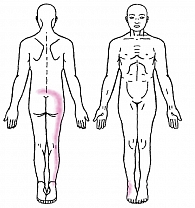
Интенсивность боли на практике удобно оценивать по визуальной аналоговой шкале (ВАШ), где 0–3 балла – это слабая боль, 4–5 баллов – средняя, 6–7 баллов – сильная, 8–10 баллов – нестерпимая боль. Иногда полезно попросить пациента указать на область боли, это может предопределить диагноз. Классический пример: гиперестезия в области паха вероятнее отражает патологию тазобедренного сустава, а не заболевания спины, характерное изображение имеет и правосторонняя люмбоишиалгия при межпозвоночной грыже L5–S1 (рис. 1).
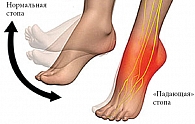
Для установления диагноза важно оценивать эргономичные факторы, что легко сделать, наблюдая за пациентом в кабинете и во время осмотра: испытывает ли пациент трудности в положении сидя или когда встает с кресла или кушетки, как наклоняется, может ли поднимать и носить свои вещи (портфель, портмоне, пальто), какие движения вызывают боль, а какие приносят облегчение. Можно уточнить, знает ли пациент, как безболезненно одеваться и раздеваться, обуваться и разуваться, использует ли он приспособления (например, обувной рожок с длинной ручкой). Необходимо спросить, какое пациент принимает положение в постели, какие матрас и подушку он использует. Нарушение осанки и движений в позвоночнике может быть результатом постуральной адаптации, попыткой избежать болезненного дискомфорта в ногах, например, при артрите тазобедренного или коленного сустава. Оценка походки и движений тела может помочь обнаружить сколиоз, укороченную ногу, артроз тазобедренного или коленного сустава, слабость стопы в виде «падающей» стопы (рис. 2) при подозрении на сдавление конского хвоста.
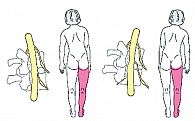
Причиной боли в спине могут быть сколиоз или разная длина ног. Появление или усиление боли при наклонах свидетельствует о сколиозе, кифозе или переломе при остеопорозе. Пояснично-крестцовый сколиоз может быть результатом анталгической позы (позы избегания боли): при протрузии межпозвонкового диска характерен наклон в сторону ущемленного корешка (рис. 3).
Диффузная боль может отражать низкую толерантность человека к боли (например, при фибромиалгии), быть индикатором болезни Бехтерева или возможного перелома, инфекции или опухоли.
Пальпация ключевых болезненных участков позвоночника, области фасеточных суставов, подвздошных гребней, ягодиц (выход седалищного нерва – грушевидная область) и суставных сумок больших вертелов часто указывает на характер боли и/или значительные площади отраженной боли, которые могут реагировать на различные формы терапии.
До сих пор не потеряли свою актуальность и позволяют выявить двигательные, чувствительные и рефлекторные нарушения рутинные неврологические тесты: поза Ромберга, тест Бабинского, тест подъема прямой ноги, тест Шобера, тест Ласега, тест растяжения бедренного нерва, чувствительные нарушения (гипер- и гипестезия), отсутствие, снижение или усиление рефлексов, оценка силы и работы мышц (табл. 2).
Общее представление о силе мышц и координации можно получить, если попросить пациента присесть так глубоко, насколько это возможно, и встать без помощи рук (можно выявить также повреждения четырехглавой мышцы бедра и корешков L2, L3 и L4).
Тонус мышц определяется пальпацией, атрофия мышц выявляется при измерении по окружности в самом широком месте мышцы.
После теста Ромберга и оценки походки попросить пациента пройтись на пятках, что невозможно при поражении корешков L4–L5 и S1, передней большеберцовой мышцы, длинного разгибателя пальцев, малоберцовой мышцы. Встать на носки обеих ног и пройтись сложно при поражении корешков L4 и S1–S2, а также икроножной/камбаловидной мышцы, мышцы сгибателей пальцев.
При оценке результатов инструментального обследования важно помнить несколько важных принципов. Рентгенологические находки (дегенерация дисков, протрузии дисков, остеофиты) часто встречаются у лиц старше 40 лет и почти всегда у лиц старше 50 лет, но они клинически не проявляются. У лиц старше 50 лет рентгенологическое исследование важно проводить для выявления опухоли, остеопоротического перелома, инфекции или тяжелого стеноза позвоночного канала. Магнитно-резонансная томография является наиболее чувствительным методом для идентификации анатомических повреждений спинальных структур. Дискография – это малоинформативный метод и в настоящее время не применяется. Если компьютерная и магнитно-резонансная томографии не определяют патологию, можно применить электромиографию для обнаружения повреждения спинномозговых корешков. Лабораторные тесты, как правило, не нужны при острой боли в спине, если нет «красных флажков». Исследования проводят для мониторинга пациентов, чтобы избежать возможных осложнений терапии со стороны органов крови, печени, почек или ятрогении.
Таким образом, на основании данных клинического обследования и результатов лабораторно-инструментальной диагностики можно определить диагноз и выбрать тактику лечения. Важно помнить, что острая боль (или очередное обострение) должна быть купирована как можно быстрее, чтобы предотвратить изменения в центральной нервной системе и хронизацию процесса.
Лечение
В первые четыре недели острой боли пациенту рекомендуется постепенно наращивать активность, выполняя очень мягкие движения сгибания и разгибания до ощущения дискомфорта. Основу терапии составляют медикаментозное лечение (нестероидные противовоспалительные препараты (НПВП), миорелаксанты) и ранняя реабилитация. В настоящее время среди широкого спектра разных форм нестероидных противовоспалительных препаратов, применяемых при боли в спине, препаратом «золотой середины» является Мовалис. Для него характерен наиболее сбалансированный спектр эффективности и безопасности [1, 2].
Мовалис более 20 лет используется в лечении болевых синдромов, в том числе и при боли в спине. Аналгетический эффект препарата реализуется путем снижения возбудимости периферических ноцицепторов, а также влияния на механизмы центральной сенситизации, которая опосредована гиперпродукцией простагландинов при асептическом нейрональном воспалении и активацией глиальных клеток в ответ на стойкое и мощное болевое раздражение структур ноцицептивной системы [1].
Удачное соотношение эффективности и безопасности Мовалиса является залогом его широкого применения в клинической практике. Препарат при сопоставимой эффективности с другими НПВП характеризуется низким риском нежелательных явлений. В отличие от неселективных НПВП мелоксикам при длительной терапии имеет достоверно меньший риск развития осложнений со стороны желудочно-кишечного тракта: отношение шансов (ОШ) 0,64 при 95%-ном доверительном интервале (ДИ) 0,59–0,69. Кроме того, на фоне терапии мелоксикамом реже встречаются симптомы диспепсии (ОШ 0,73, 95% ДИ 0,64–0,84), ниже частота симптоматических язв, гастроинтестинальных кровотечений и перфораций (ОШ 0,52, 95% ДИ 0,28–0,96) [3].
В клинической практике врачи часто сталкиваются с пациентами, у которых боль в спине сочетается с различными коморбидными соматическими заболеваниями (артериальной гипертензией, ишемической болезнью сердца, цереброваскулярными заболеваниями, болезнью печени, почек и т.д.). При необходимости купирования болевого синдрома в таких случаях на первый план выходят вопросы частоты системных осложнений на фоне лечения и взаимодействия НПВП с препаратами, которые принимает пациент. В настоящее время доказано, что мелоксикам не взаимодействует с низкими дозами аспирина и не уменьшает его антитромбоцитарный потенциал [4]. В целом благоприятный профиль безопасности в отношении сердечно-сосудистой системы оригинального мелоксикама в суточной дозе 7,5 и 15 мг был продемонстрирован при анализе 28 исследований на 24 196 пациентах [5].
Мовалис меньше других НПВП влияет на скорость клубочковой фильтрации [6]. Учитывая, что НПВП в этом отношении гетерогенная группа, результаты исследований, опубликованные в 2015 г., демонстрируют, что мелоксикам имеет самый низкий комбинированный сердечно-сосудистый/почечный риск – ОШ 1,14 (95% ДИ 1,04–1,25). При этом для сосудистого риска ОШ составило 1,35 (95% ДИ 1,18–1,55), сердечного – 1,13 (95% ДИ 0,98–1,32), почечного – 0,99 (95% ДИ 0,72–1,35). У других НПВП комбинированный риск был выше и зависел от дозы (рофекоксиб > индометацин > диклофенак > целекоксиб > напроксен > ибупрофен) [7].
Еще одним важным фактором, составляющим профиль безопасности НПВП-терапии, является гепатотоксичность. Несмотря на то что это явление относительно редкое (1–24 на 100 тыс. пролеченных пациентов), значительная часть случаев НПВП-индуцированной гепатотоксичности относится к тяжелым. Прогностически неблагоприятным признаком является желтуха (25%-ная летальность) [8]. Гепатотоксичность может проявиться в любой период на фоне НПВП-терапии, однако чаще она развивается в первые 6–24 недели лечения. В этой связи необходимо контролировать уровень трансаминаз перед началом терапии НПВП, через неделю терапии и через месяц (или каждый месяц) такой терапии.
По данным когортного исследования с участием 397 537 больных, получавших НПВП в 1997–2001 гг., было установлено, что частота гепатотоксичных реакций была самой низкой у мелоксикама [9]. В более поздних исследованиях мелоксикам также показал себя как препарат, наиболее безопасный по риску развития гепатотоксичности. При лечении диклофенаком, рофекоксибом и нимесулидом чаще всего развиваются побочные эффекты со стороны печени [8], вплоть до фульминантной печеночной недостаточности при приеме нимесулида [10].
В экспериментальных исследованиях на животных моделях (на людях такие исследования не могут быть проведены) установлены молекулярно-клеточные механизмы гепатотоксичности нимесулида. Он изменяет трансмембранный потенциал митохондриальной мембраны, нарушает протонофорез и проницаемость мембранных пор, что вызывает необратимые морфологические и динамические изменения мембраны митохондрии [11]. Повышенная проницаемость последней для избытка ионов Са2+ усиливает свободнорадикальное окисление, что в итоге ведет к гибели клеток [12].
Благоприятный профиль безопасности мелоксикама позволил исследовать его влияние на гепатоциты при хроническом гепатите С. В рандомизированных исследованиях было показано, что препарат усиливает действие противовирусной терапии и тормозит снижение нейтрофилов. Это позволяет применять мелоксикам в качестве вспомогательного средства (адъювантной терапии) для лечения больных с хроническим гепатитом С [13], что еще раз подтверждает хороший профиль безопасности препарата.
Собственные результаты применения Мовалиса у пациентов с болью в спине показали, что эффективное и безопасное купирование болевого синдрома с помощью ступенчатой терапии создает благоприятные условия для последующей активации пациентов и успешного проведения лечебной физкультуры [14]. Учитывая, что скорость наступления терапевтического действия сильно зависит от формы введения препарата (рис. 4 [15]), очевидна эффективность ступенчатой терапии. При внутримышечном введении Мовалиса в дозе 15 мг в сутки в течение первых трех – пяти дней достигается значимое снижение интенсивности боли, что позволяет начинать реабилитационные мероприятия. В последующем для удержания терапевтического эффекта и наращивания активности пациента рекомендуется пероральное введение Мовалиса в виде суспензии в дозе 7,5 мг однократно или два раза в сутки при необходимости или в виде таблеток в дозе 15 мг в сутки в течение 14–20 дней.
Наряду с медикаментозным лечением при острой боли могут быть полезными мануальная терапия и другие спинальные манипуляции с частотой один или два раза в неделю в течение четырех недель. При хронической боли эффективность спинальных манипуляций не доказана. К лечению могут добавляться блокады триггерных точек, введение кортикостероидов эпидурально или корешковые блокады. Кроме того, показано иглоукалывание курсом от шести до восьми процедур.
Длительный постельный режим и неподвижность (корсеты) не рекомендуются, так как они дезадаптируют спинальную мускулатуру и тем самым ухудшают прогноз.
Консультация специалистов проводится по мере необходимости.
Если нехирургические методы лечения не приносят улучшения, то рассматривается вопрос о хирургическом лечении. Для пациентов с хронической неразрешимой болью в пояснице и/или болью в ноге возможна стимуляция спинного мозга с помощью имплантируемых интраспинально электродов.
В случаях стойкой хронической боли или неудачного хирургического лечения необходим комплексный подход, включая когнитивно-поведенческую терапию, психотропные препараты (трициклические антидепрессанты, селективные ингибиторы обратного захвата серотонина).
Реабилитация
Реабилитация является ключевым моментом в терапии и профилактике боли в спине любого типа, позволяет облегчить состояние пациента и восстановить функционирование (насколько это возможно). Реабилитация должна быть начата в возможно ранние сроки, конкретные методы зависят от силы и продолжительности болевого синдрома. Эффективность реабилитационных мероприятий оценивается по ВАШ.
Реабилитация может проводиться как персонально, так и в рамках групповых занятий под контролем реабилитолога. Цель занятий – дать пациенту информацию о безопасном движении и самообслуживании дома, на работе и т.д. Важно обучить пациента держать правильную осанку и соблюдать эргономичные (оптимальные) условия для совершения движений, а также выполнять элементарные бытовые движения, не вызывая усугубления боли. Пациента также важно обучить основам бытовой защиты спины (табл. 3).
Одевание. Одежда должна быть рядом, чтобы до нее можно было легко добраться, и такой, чтобы ее можно было легко надеть и снять. Не по размеру подобранная обувь может создать проблемы с поддержанием баланса. Высокие каблуки и изношенные каблуки и подошвы могут добавить дискомфорт в спине при ходьбе. Плоскостопие и девиации стопы и артрит голеностопного сустава могут также нарушать походку. Необходимо носить ортопедически модифицированную обувь. Длинный обувной рожок может свести к минимуму наклон при обувании. По возможности рекомендуется отказаться от завязывания шнурков. Пациентам следует избегать держать свой бумажник в заднем кармане, доставание которого из положения сидя может вызвать боль. Громоздкие и тяжелые личные вещи (кошельки, портмоне) лучше держать в карманах верхней одежды или под подушкой сиденья, что снизит нагрузку на спину. Следует использовать очки и слуховые аппараты, чтобы уменьшить напряжение в шее.
Организация быта. Сиденье туалета должно быть удобно высоким. Необходимо установить перила или опору в душе или ванной, гибкий шланг, чтобы чистить зубы, умываться.
Кровать. Ортопедический умеренно твердый матрас на жесткой основе обеспечит равномерное давление для головы, плеч и вдоль позвоночника в положении на спине или на боку. Подушка должна быть достаточно мягкой, чтобы на ней было удобно лежать на спине. Можно использовать подушки, предназначенные для поддержки шеи. Лучше избегать положения на животе или размещать под животом подушку, чтобы уменьшить чрезмерный поясничный лордоз. Стул должен стоять рядом с кроватью, это может помочь ложиться и вставать.
Рабочее место. Необходимо правильно организовать рабочее место (табл. 3). Делать перерывы в работе. Идеальный режим: 45 минут – работа, 10 минут – отдых, за это время нужно встать и немного походить, чтобы размяться. Сделать несложные упражнения.
Длительное стояние. Использовать небольшое подножие, чтобы согнуть одну ногу. Движение копчика к животу с мягким сжатием ягодиц снижает давление на поясничные позвонки. Для пациентов со стенозом позвоночного канала опора руками на стену или спинку стула может принести облечение в случаях, когда невозможно сидеть. Трость со складной скамеечкой обеспечивает больше личной свободы как на прогулках, так и при стоянии в очереди.
Езда в автомобиле и автоприспособления. Автокресло должно быть твердым с хорошей опорой для грудного и поддержкой для поясничного отдела. Следует избегать ковшеобразных и мягких сидений. Желательно, чтобы сидение индивидуально регулировалось. Не рекомендуется совершать длительные автопоездки. Каждый час надо выходить из машины, чтобы размяться, посидеть с прямыми ногами, слегка согнутыми в коленях. По возможности при загрузке автомобиля пакеты должны быть размещены на пассажирском сиденье или на заднем сиденье рядом с дверью. Использование широкоугольного зеркала заднего вида поможет свести к минимуму болезненные скручивания при движении, особенно при парковке. Если необходимо загрузить или выгрузить тяжелые пакеты, пациент должен обратиться за помощью и использовать колесные приспособления.
Питание. Специальной диеты при боли в спине нет. Тем не менее сбалансированное питание с необходимым объемом жидкости помогает избежать запоров и может свести к минимуму напряжение в туалете.
Ортезы и вспомогательные устройства. Корсеты могут обеспечить облегчение при острой и обострении хронической боли в спине. Однако корсет можно носить первые несколько дней обострения боли. Длительное применение корсета может ослабить параспинальные мышцы и поспособствовать тем самым усугублению боли. Пациенты, носящие корсеты, должны укреплять мышцы брюшного пресса, чтобы сохранить поддерживающую функцию мышц живота. Корсеты трудно использовать у беременных и при ожирении. Учитывая, что пациент с болью любой тяжести, в том числе с артритом бедра, колена, стопы и голеностопного сустава, должен ходить, можно рекомендовать использование трости и фиксаторов. Например, палки для скандинавской ходьбы, трости для облегчения ходьбы. Их длина должна соответствовать росту пациента, длине рук и ног. Резинка на конце трости не должна быть гладкой и скользить по мокрой поверхности.
Переносные устройства. Если возможно, пациент не должен переносить в руках тяжелые кошельки, книги, портфели, сумки, инструменты или багаж. Нужно использовать колесные устройства. Груз следует разделять на несколько пакетов, когда это возможно. В некоторых случаях использование рюкзака на обоих плечах и не ниже талии на спине может быть эффективным способом переноса вещей с меньшим напряжением на структуры позвоночника.
Заключение
Лечение пациента с болью в спине всегда является персонализированным и включает весь доступный арсенал лекарственных и немедикаментозных методов с учетом возраста больного и того лечения, которое он получает по поводу сопутствующих заболеваний. Как правило, это ацетилсалициловая кислота, антикоагулянты, а также препараты, обладающие гепатотоксичными свойствами, например парацетамол. Необходимо также учитывать, употребляет ли пациент алкоголь, даже в небольших количествах. При назначении лекарственной терапии следует придерживаться принципа: минимальная доза НПВП на минимально возможный короткий срок [16]. Предпочтение следует отдавать препаратам с высоким профилем безопасности. Оригинальный НПВП Мовалис прошел крупномасштабные исследования за более чем 20-летний период в одобренных дозах (7,5 или 15 мг/сут), обладает клинически значимыми и статистически достоверными преимуществами перед другими НПВП, которые не зависят от пола и возраста пациентов, приема ацетилсалициловой кислоты и других сопутствующих факторов. Препарат оказался безопаснее других НПВП, что и определило его успешное применение в разных странах [17, 18].
В дополнение к медикаментозной терапии и реабилитации можно назначать физиотерапевтические методы лечения, например лечение теплом и/или холодом, массаж, ультразвук, электростимуляционные методы, тракцию, мануальную терапию, акупунктуру и упражнения на растяжку. Однако единственное, что обеспечивает благоприятный прогноз при боли в спине, – это продолжение нормальной деятельности. Доказано, что несложные упражнения полезны при хронических, подострых и послеоперационных болевых синдромах в спине. В то же время у остальных физиотерапевтических методов к настоящему времени нет убедительных доказательств эффективности. Тем не менее следует помнить, что отсутствие доказательств не означает отсутствие пользы, поэтому, если метод лечения является безопасным, экономически не затратным и комфортным для пациента, его можно рекомендовать.
Важно помнить, что огромное влияние на благоприятный прогноз в лечении пациента с болью в спине оказывают его образованность и уровень интеллекта. Пациент приходит на прием к врачу в первую очередь за облегчением страданий и, возможно, для того, чтобы разобраться в ситуации, узнать точный диагноз. Понимание того, что с болью в спине надо жить и работать, приведет к изменению образа жизни больного, в котором двигательная активность должна разумно сочетаться с режимом разгрузки мышечно-связочных структур.
Ye.S. Akarachkova, O.V. Kotova, I.A. Radchenko, Ye.V. Travnikova
Sechenov First Moscow State Medical University
Family Medical Center Network ‘Familial Clinic’, Moscow
Russian Presidential Academy of National Economy and Public Administration
Contact person: Yelena Sergeyevna Akarachkova, nevrorus@mail.ru
Here we discuss treatment and rehabilitation of patients with back pain. It is noted that treatment of patients with back pain should include all available arsenal of medicinal and drug-free approaches according to patient’s age and therapy applied for treating comorbidities. Nonsteroidal anti-inflammatory drugs belong to the first-line drugs, which must be chosen based not only on their efficacy, but also safety with regard to risk of developing systemic adverse events. A ‘sequential therapy’ approach is successfully used which allows to rapidly relieve pain syndrome and begin early rehabilitation.
