количество статей
6422
Загрузка...
Пожалуйста, авторизуйтесь:
Обзоры
Бесплодный брак
"ЭФФЕКТИВНАЯ ФАРМАКОТЕРАПИЯ. Эндокринология" №1 (9)
- Аннотация
- Статья
- Ссылки
- English
Брак считается бесплодным, если беременность не наступает после 12 месяцев регулярной половой жизни без применения контрацепции. Частота мужского и женского факторов бесплодия примерно одинакова и составляет 40%. В 15% случаев бесплодие обусловлено изменениями в организме обоих партнеров, в 10% причина бесплодия остается неустановленной. В статье-лекции рассматриваются основные причины бесплодия, современные подходы к диагностике и лечению бесплодия у женщин и мужчин, акцент делается на эндокринных нарушениях.
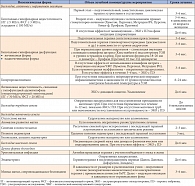
Таблица 1. Алгоритм лечения различных форм бесплодия (адаптировано по: Лихачев В.К. Практическая гинекология. М.: Медицинское информационное агентство, 2007. 664 с.)
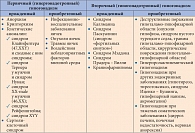
Таблица 2. Классификация гипогонадизма у мужчин (классификация Г.И. Козлова в модификации И.И. Дедова, Г.А. Мельниченко и В.В. Фадеева. Адаптировано по: Дедов И.И., Мельниченко Г.А., Фадеев В.В. Эндокринология. М.: ГЭОТАР-Медиа, 2007. 422 с.)
Женское бесплодие
Различают первичное и вторичное женское бесплодие. О первичном бесплодии говорят, если у женщины не было ни одной беременности, несмотря на регулярную половую жизнь в течение года в отсутствие контрацепции, о вторичном – при наличии беременности ранее, то есть при невозможности зачать ребенка после аборта, внематочной беременности, выкидыша, рождения ребенка. Добровольным бесплодием могут назвать ситуацию, если беременность нежелательна и женщина предохраняется, используя контрацептивные средства. Выделяют также абсолютное бесплодие, когда зачатие невозможно вследствие врожденной патологии или необратимых изменений в организме женщины, и относительное бесплодие, когда способность к оплодотворению не нарушена; в таких случаях уместно говорить о сниженной фертильности.
Неспособность зрелого организма женщины к зачатию обусловлена следующими причинами:
- эндокринные нарушения (ановуляция) – 40%;
- трубно-перитонеальный фактор – 30%;
- гинекологические заболевания – 15–25%;
- иммунологический фактор – 3%;
-
неустановленные факторы – 2–3%.
Основной причиной яичникового бесплодия является ановуляция – нарушение менструального цикла, в результате которого не происходит созревание и выход яйцеклетки из фолликула. Эндокринное (ановуляторное) бесплодие может иметь разное происхождение: гипоталамическое, гипоталамо-гипофизарное, яичниковое, заболевания щитовидной железы и надпочечников, хромосомные аномалии, нарушение имплантации оплодотворенной яйцеклетки, нарушение функции маточных труб и др.
Этиологические факторы ановуляторного бесплодия
Гипоталамические причины. Гипоталамический дефицит гонадолиберина (гонадотропин-рилизинг-гормон – ГнРГ) приводит к нарушению регуляции гонадотропной функции гипофиза и, соответственно, функции яичников; клинически проявляется ановуляцией. Нарушение секреции ГнРГ может наступать при эмоциональном перенапряжении, снижении массы тела, под воздействием лекарственных средств.
Гипофизарные причины. К патологической гиперпролактинемии могут приводить микро- и макроаденомы передней доли гипофиза, пролактиномы. Во всех случаях при подозрении на аденому гипофиза необходимо проведение магнитно-резонансной томографии (МРТ). Незначительное повышение уровня пролактина, чаще всего временное, может возникать при эмоциональном перенапряжении.
Яичниковые причины. Различают первичную и вторичную яичниковую недостаточность. Причина первичной яичниковой недостаточности – патология яичников, вторичной – снижение секреции ГнРГ в гипоталамусе или гонадотропных гормонов в аденогипофизе. Преждевременная яичниковая недостаточность может иметь генетически обусловленное, аутоиммунное, идиопатическое, функциональное (снижение массы тела, физическая нагрузка, лекарственные препараты) происхождение.
Наиболее частой причиной ановуляции яичникового генеза является синдром поликистозных яичников. Нередко выявляется синдром лютеинизации неовулировавшего фолликула. Это состояние могут вызвать некоторые лекарственные средства (ингибиторы простагландинсинтетазы), часто оно наблюдается при эндометриозе, стрессе, гиперандрогении, гиперпролактинемии, воспалительных процессах в яичниках. Диагноз устанавливается на основании данных ультразвукового исследования (УЗИ) или лапароскопии.
Щитовидная железа и надпочечники. Гипотиреоз или гипертиреоз сопровождаются нарушением функции гипофиза, яичников, что приводит к ановуляции. При болезни Иценко – Кушинга и других случаях гиперкортизолемии повышенные уровни тестостерона и кортизола вызывают подавление гонадотропной функции гипофиза, а также нарушение функции яичников, при этом может развиться вторичный поликистоз яичников.
Хромосомные аномалии приводят к аменорее и также сопровождаются бесплодием.
Нарушение имплантации оплодотворенной яйцеклетки происходит в результате снижения уровня прогестерона; может быть вызвано деформацией полости матки при подслизистой миоме матки.
Нарушение функции маточных труб может быть следствием воспалительных процессов придатков матки, которые приводят к нарушению захвата ооцита в результате образования перитубарных спаек и повреждений фимбрий, а также повреждения эпителия труб. Функция маточных труб может быть нарушена при эндометриозе, деструктивном аппендиците, нагноении после хирургического вмешательства на органах малого таза или брюшной полости.
Снижению фертильности могут способствовать курение, злоупотребление алкоголем, употребление наркотиков, психологические факторы, неблагоприятное воздействие окружающей среды.
Диагностика
Для установления причины женского бесплодия необходимо изучить гормональный статус, провести УЗИ органов малого таза, надпочечников, проанализировать физическое, психическое и социальное здоровье пациента и сопоставить с течением заболевания, а также с результатами проведенного лечения. Исследование качества жизни позволяет оптимизировать тактику и стратегию при лечении женщин с различными заболеваниями репродуктивной системы.
Проводят следующие диагностические исследования:
- определение функциональных изменений в яичниках и матке;
- выявление инфекции мочеполовых путей;
- оценка состояния полости матки и проходимости маточных труб;
-
выявление иммунологического конфликта между супругами.
Наиболее информативными исследованиями гормональной функции яичников являются ультразвуковой и гормональный мониторинг, дополненный измерением базальной температуры. При бесплодии обследование больных необходимо начинать с определения уровня лютеинизирующего (ЛГ) и фолликулостимулирующего (ФСГ) гормонов в крови. В раннюю фолликулярную фазу цикла уровень ФСГ должен быть ниже 3–5 МЕ/л. Превышение нормативных величин указывает на то, что биологический возраст яичников старше хронологического возраста женщины. Исследование содержания ФСГ должно проводиться вместе с определением уровня эстрадиола, так как при концентрации эстрадиола выше 250 пмоль/л снижается уровень ФСГ (по механизму отрицательной обратной связи). Для исключения синдрома поликистозных яичников дополнительно вычисляется коэффициент соотношения ЛГ/ФСГ.
Чтобы оценить состояние углеводного обмена, следует измерить уровень глюкозы и инсулина крови натощак. При необходимости проводится глюкозотолерантный тест. В середине лютеиновой фазы цикла определяют уровень прогестерона (через 5–7 дней после подъема базальной температуры). Исследуется функция щитовидной железы и уровень пролактина крови.
В последнее время обследование больных с бесплодием рекомендуется начинать с исследования содержания пролактина в крови, поскольку повышенный уровень пролактина диагностируется у 20–25% пациенток с бесплодием и различными нарушениями менструального цикла, а у 40–45% из них причиной гиперпролактинемии являются макро- и микроопухоли гипофиза.
УЗИ органов малого таза проводится на начальных этапах обследования больных с бесплодием, а гистеросальпингография – в фолликулярную фазу цикла.
Лечение гормонального бесплодия
При лечении ановуляторного бесплодия для восстановления фертильности назначают кломифена цитрат или препараты гонадотропных гормонов, приготовленные из мочи беременных или постменопаузальных женщин, а в последние годы – полученные путем генной инженерии.
Кломифена цитрат – антиэстрогенный препарат, обладающий способностью связывать рецепторы эстрадиола во всех органах-мишенях, в том числе в гипоталамусе, в месте синтеза ГнРГ, который вызывает увеличение секреции гонадотропинов и особенно ФСГ. Повышение уровня ФСГ стимулирует процесс созревания фолликулов в яичниках и приводит к увеличению концентрации эстрадиола. Подавляя регулирующее влияние эндогенных эстрогенов, кломифена цитрат блокирует нормальный механизм обратной связи, что вызывает усиление частоты циклической секреции ГнРГ. Препарат назначается со 2-го дня менструального цикла по 25–50 мг или 100 мг в течение 5 дней, а в случае аменореи – со 2-го дня индуцированного менструалоподобного цикла. У больных с синдромом поликистозных яичников имеется повышенная чувствительность к препаратам, стимулирующим овуляцию, поэтому таким больным кломифена цитрат назначают в дозе не более 25–50 мг. Эффективность лечения оценивают с помощью УЗИ. С 9–10-го дня менструального цикла следует контролировать диаметр доминантного фолликула, а на 13–14-й день – преовуляторный фолликул, который должен иметь размеры 16–26 мм. Если при УЗИ зафиксировано исчезновение или постепенное уменьшение доминантного фолликула, произошла овуляция. При обнаружении по данным УЗИ трех и более фолликулов размером 18–22 мм следует избегать полового контакта. Уровень прогестерона сыворотки крови, превышающий 20 нмоль/л на 21-й день менструального цикла, свидетельствует об овуляции.
В настоящее время стимуляцию овуляции рекомендуется проводить не дольше 6 месяцев, что связано с повышением риска развития рака яичников при приеме кломифена цитрата в течение более 12 месяцев. В реальной практике по причине частой коррекции дозы препарат нередко используется более длительное время.
Из побочных эффектов кломифена цитрата чаще всего отмечают приливы, которые возникают в 10% случаев и исчезают после прекращения приема препарата. Иногда на фоне терапии кломифена цитратом может происходить увеличение размера яичников. Редко больные отмечают такие нежелательные явления, как тошнота, рвота, депрессия, нервозность, утомляемость, бессонница, головная боль, увеличение массы тела, боли в молочных железах. При назначении высоких доз препарата больным с синдромом поликистозных яичников частота побочных эффектов увеличивается. В отсутствие эффекта от применения кломифена цитрата у таких пациенток необходимо проведение лапароскопической диатермокоагуляции яичников или назначение гонадотропинов.
При синдроме лютеинизации неовулировавшего фолликула происходит снижение синтеза и секреции прогестерона, поэтому таким больным назначают препараты прогестерона перорально или интравагинально с 16-го по 26-й день цикла (например, Утрожестан по 100 мг в сутки или Дюфастон 10 мг 2 раза в сутки), затем проводят стимуляцию овуляции.
В табл. 1 приведен алгоритм лечения бесплодия в зависимости от его генеза.
Мужское бесплодие
Созревание сперматозоидов в яичках происходит под влиянием гонадотропинов, секретируемых гипофизом, и мужских половых гормонов (андрогенов). В отличие от женского организма, в регуляции репродуктивной системы мужчины нет цикличности.
Диагностика и лечение
Половая потенция мужчины не является показателем его фертильности, так как способность к оплодотворению определяется качеством сперматозоидов. У мужчин, кроме определения уровня мужских половых гормонов и их суточного ритма, необходимо исследовать спермограмму до, на фоне проведения и после окончания лечения. Мужская фертильность определяется следующими ключевыми факторами: сперматогенез, транспорт сперматозоидов, способность сперматозоида проникнуть в яйцеклетку, чтобы внести в нее генетический материал.
Для выявления причин бесплодия важно знать следующие особенности транспорта сперматозоидов. Семенная жидкость почти сразу после эякуляции образует гель, но через 20–30 минут разжижается под влиянием ферментов, поступающих из предстательной железы. В некоторых случаях семенная жидкость остается вязкой, удерживает в себе сперматозоиды и препятствует их продвижению в матку. В норме кислотность семенной жидкости выше 6 pH, что защищает сперматозоиды от вредного воздействия кислого рН влагалища.
На пути от влагалища до труб число сперматозоидов значительно уменьшается. В среднем из 200–300 млн сперматозоидов, попавших во влагалище, яйцеклетки достигают менее 200. Некоторая часть сперматозоидов разрушается под влиянием влагалищных ферментов, а также в результате «выдавливания» семенной жидкости из входа во влагалище. Наибольшее число сперматозоидов гибнет во время прохождения через маточные трубы. Фагоцитоз сперматозоидов происходит на всем протяжении репродуктивного тракта.
Обследование и лечение больных для установления причины бесплодия проводится андрологом или урологом.
Обследование мужчины при бесплодии начинается с анализа спермограммы, что позволяет определить объем спермы, общее количество сперматозоидов, количество активноподвижных и нормальных по строению сперматозоидов. Кроме того, подсчитывается количество лейкоцитов, определяется вязкость спермы, время разжижения. Отсутствие разжижения семенной жидкости является одной из причин мужского бесплодия.
Еще одним фактором, приводящим к мужскому бесплодию, может быть агглютинация сперматозоидов. Временами это происходит у большинства мужчин. Однако обнаружение агглютинации сперматозоидов в повторных пробах указывает на аутоиммунную реакцию или инфекцию. При выявлении большого количества патологических по строению сперматозоидов показано дополнительное исследование – морфологический анализ спермы. На основании проведенных исследований устанавливается характер патологии сперматозоидов и определяется метод лечения бесплодия. Созревание сперматозоидов во многом зависит от воздействия внутренних и внешних неблагоприятных факторов. Алкоголь, никотин, профессиональные вредности, стрессы, нервное и общее переутомление, острые и хронические заболевания ухудшают качество спермы.
Состав сперматозоидов возобновляется в течение трех месяцев. Это необходимо учитывать при сдаче спермы на анализ. Чем дольше удается соблюдать здоровый образ жизни, тем лучше результат. Перед сдачей спермы на анализ необходимо воздерживаться от полового контакта в течение 3–5 дней. Соблюдение этого условия позволяет получить наилучший состав и качество сперматозоидов. Ежедневные или более частые эякуляции могут привести к снижению качества сперматозоидов, но и воздержание в течение 5–7 дней и дольше тоже нежелательно, поскольку увеличение числа сперматозоидов не способствует «сохранению спермы» (как полагают некоторые пациенты), а сопровождается снижением их подвижности в результате возрастания доли старых клеток.
Наиболее частыми причинами мужского бесплодия являются:
- воспалительные заболевания (простатиты, уретриты и др.);
- непроходимость (обтурация) семявыносящих канальцев;
- расширение вен семенного канатика (варикоцеле);
-
гормональные и сексуальные нарушения.
Не всегда удается выявить все возможные причины бесплодия. Мужской фактор бесплодия встречается в 40% случаев; неустановленные причины – в 10%.
При осмотре могут быть выявлены физические нарушения, например, резко выраженная гипоспадия, при которой сперма не попадает во влагалище. Крайне редко при сахарном диабете, неврологических нарушениях, после простатэктомии может происходить ретроградная эякуляция спермы в мочевой пузырь.
В отдельных случаях для выяснения причины бесплодия помимо спермограммы следует провести биопсию яичек. Азооспермия (отсутствие сперматозоидов в спермальной жидкости) при наличии сперматогенеза указывает на непроходимость протоков. Если при биопсии выявляют полную гиалинизацию и фиброз семенных канальцев, возможность фертильности почти исключается.
Наиболее частой причиной мужского бесплодия являются воспалительные процессы непосредственно в тестикулах (орхиты, орхиэпидидимиты) и в семявыносящих путях (эпидидимит, дифферентит, везикулит). Примерно у 15–20% мужчин, перенесших эпидемический паротит, возникает орхит, который в половине случаев заканчивается гипоплазией тестикулов различной степени. При обнаружении инфекции мочеполовых путей следует назначить антибактериальную терапию и, возможно, массаж предстательной железы.
У 25% бесплодных мужчин имеется варикоз левой внутренней семенной вены, перевязка которой в 50% случаев обусловливает возможность оплодотворения. При клинически выраженном варикоцеле обычно уменьшены размеры левого яичка. Следует отметить, что варикоцеле выявляют у 10–15% мужчин в общей популяции, и примерно у половины из них имеются нарушения спермограммы. Даже слабо выраженное варикоцеле может влиять на качество спермы, что связано с повышением температуры яичек. Мужчины с нормальной спермограммой, но у которых диагностировали варикоцеле, нуждаются в периодическом обследовании, поскольку со временем показатели спермограммы у них могут ухудшиться.
Эндокринные нарушения нечасто служат причиной мужского бесплодия. Тем не менее необходимо исследовать содержание ФСГ, ЛГ, тестостерона и пролактина. При обнаружении повышенного уровня пролактина проводится дальнейшее диагностическое обследование с целью выявления/исключения опухоли гипофиза.
Встречаются случаи бесплодного брака, когда оба половых партнера здоровы, а беременность не наступает. Часто это бывает связано с их иммунологической несовместимостью, когда в организме женщины вырабатываются антитела к сперматозоидам. Эти белки подавляют подвижность сперматозоидов и их способность к оплодотворению яйцеклетки.
Существуют специальные методы диагностики иммунологической несовместимости. Наиболее простой из них – посткоитальный тест – позволяет получить сведения о поглощающей способности шеечной слизи, равно как и о способности сперматозоидов достигать ее и выживать в ней. Тест планируют на ожидаемый день овуляции, который определяют по предшествующим картам базальной температуры, длительности предыдущих циклов и степени влажности влагалища. Забор цервикальной слизи производится не позднее чем через 12 часов после коитуса при предшествующем 48-часовом воздержании; шеечную слизь берут пинцетом. Растяжимость слизи должна быть не менее 8–10 см. Слизь, полученная во время овуляции, содержит 90–95% воды; она должна быть водянистой, жидкой, прозрачной и обильной, а также не должна содержать клеток. При высыхании на предметном стекле слизь напоминает лист папоротника. Слизь до овуляции и начиная с 24–48 часов после нее имеет густую и вязкую консистенцию, высыхает в виде аморфных глыбок. Слизь оптимального состава для выживания сперматозоидов обычно сохраняется в течение 2–3 дней, но у разных женщин он неодинаков и колеблется от 1 до 5 дней и даже дольше. Нормальным числом, обнаруживаемым при посткоитальном тесте, считают от 1 до 20 сперматозоидов в поле зрения. Если при повторных тестах сперматозоиды не обнаруживают или находят лишь неподвижные клетки, прогноз менее благоприятный, чем при обнаружении живых сперматозоидов. Лечение становится безуспешным особенно в тех случаях, когда при повторных посткоитальных тестах не находят сперматозоиды или находят только мертвые формы, несмотря на хорошую слизь и спермограмму.
Гипогонадизм как основная причина бесплодия у мужчин
Гипогонадизм – патологическое состояние, обусловленное снижением внутрисекреторной и репродуктивной функции яичек и характеризующееся недоразвитием половых органов, вторичных половых признаков и обычно бесплодием.
Гипогонадизм может быть первичным и вторичным (табл. 2). Первичный гипогонадизм – синдром, обусловленный непосредственным воздействием патологического процесса на половые железы, может быть врожденным и приобретенным. К причинам врожденных нарушений функций яичек относятся дисгенезия семенных канальцев (синдром Клайнфелтера), дисгенезия или аплазия яичек, аплазия зародышевой ткани. Приобретенные нарушения функции яичек возникают вследствие их травмы, хирургической кастрации, туберкулеза, осложнений после орхита на почве острых инфекций (эпидемический паротит и др.), сифилиса, гонореи, действия ионизирующей радиации и т.д. Сертоли-клеточный синдром может развиться после облучения яичек с лечебной целью, после химиотерапевтического лечения опухолей, при тяжелых заболеваниях нервной системы (рассеянный склероз). Вторичный гипогонадизм – синдром, возникающий главным образом вследствие гипоталамо-гипофизарной недостаточности, приводящей к уменьшению продукции гонадотропных гормонов с последующим понижением функции яичек, также может быть врожденным и приобретенным. Вторичный врожденный гипогонадизм возникает при синдромах Каллманна, Паскуалини, Мэддока, Прадера – Вилли и др. Причинами вторичного приобретенного гипогонадизма могут быть травматические или хирургические повреждения гипоталамо-гипофизарной области, опухоли последней, синдром пустого турецкого седла. У детей причиной вторичного врожденного гипогонадизма может быть краниофарингиома, разрушающая ткань гипоталамуса и гипофиза, вследствие чего нарушается секреция гонадотропных гормонов. Он может возникнуть при синдроме Кушинга, гипофизарном нанизме, акромегалии, гипотиреозе, тиреотоксикозе, синдроме гиперпролактинемии, сахарном диабете и других тяжелых соматических заболеваниях (нервная анорексия, почечная недостаточность, цирроз печени).
Гипогонадизм может быть гипергонадотропным, гипогонадотропным и нормогонадотропным. Гипергонадотропный гипогонадизм наблюдается при первичном гипогонадизме, а гипогонадотропный – при вторичном. Нормогонадотропный гипогонадизм встречается реже. Он характеризуется низкой продукцией андрогенов (по причине скрытой недостаточности гипоталамо-гипофизарной системы) при нормальном уровне гонадотропных гормонов.
Выделяют эмбриональные, допубертатные и постпубертатные формы гипогонадизма. На ранних стадиях половой дифференцировки (9–14-й неделе беременности) вследствие гипоандрогенемии происходит интерсексуальное развитие (мужской псевдогермафродитизм). На более поздних стадиях внутриутробного периода жизни дефицит тестостерона может привести к развитию дистопии яичек и резкому недоразвитию полового члена. Допубертатные формы гипогонадизма характеризуются слабой выраженностью или отсутствием вторичных половых признаков и формирующимся евнухоидным синдромом. При постпубертатных формах гипогонадизма у нормально сформированных (половозрелых) пациентов происходит исчезновение вторичных половых признаков, что проявляется в гипоплазии яичек, эректильной дисфункции, уменьшении оволосения лица и тела и др.
При первичном и вторичном гипогонадизме у мужчин применяют препараты тестостерона, например, эфир природного андрогена тестостерона ундеканоат (препарат Небидо), который вводится 1 раз в 10–14 недель в дозе 1 г (1 ампула содержит 250 мг тестостерона ундеканоата).
Некоторые авторы рекомендуют не подвергать мужчину неспецифической гормональной терапии, а прибегнуть к работе с эякулятом, включающей в себя искусственное осеменение спермой мужа или донора.
Infertile couple
R.A. Manusharova
State Budgetary Educational Institution for Continuing Professional Education ‘Russian Medical Academy of Postgraduate Education’, Moscow
Contact person: Roza Anastasyevna Manusharova, diogenis@rambler.ru
Infertile couple is a couple with unwanted non-conception after 12 months of regular sexual intercourse. Prevalence of male and female infertility is much the same and amounts to 40%. In 15% of infertile couples, both male and female factors are involved. In 10% of cases, cause of infertility stays unidentified. The article deals with most common causes of infertility, current methods of diagnosis and management of male and female infertility emphasizing the role of endocrine disorders.
Новости на тему
31.03.2022 12:00:00
СТАТЬИ по теме
Отправить статью по электронной почте
Ваш адрес электронной почты:
Адрес электронной почты получателя:
Разделите несколько адресов электронной почты запятой
Сообщение(не обязательно)
Не более 1500 символов
Анти спам:
Для предотвращения спама, пожалуйста, введите в поле слово, которое видите ниже.
Обновить код
* адреса предоставленные Вами будут использоваться только для отправки электронной почты.
