Оценка эффективности лечения и комплаентности у беременных с бактериальным вагинозом
- Аннотация
- Статья
- Ссылки
- English
Материал и методы. В исследовании участвовали 75 беременных, которые были поровну разделены на три группы. В первой группе назначали пробиотик (Лактожиналь) по одной капсуле два раза в день + клиндамицин по одному суппозиторию на ночь во влагалище на протяжении семи дней. Пациентки второй группы получили пробиотик (Лактожиналь, капсулы вагинальные) по одной капсуле два раза в день в течение семи дней. В третьей группе назначали лечение клиндамицином по одному суппозиторию на ночь, затем пробиотиком (Лактожиналь, капсулы вагинальные) два раза в день на протяжении семи дней.
Результаты. Эффективность лечения в первой группе (пробиотик Лактожиналь + клиндамицин) составила 80%, во второй (пробиотик Лактожиналь) – 88%, в третьей (клиндамицин, затем пробиотик Лактожиналь) – 84%. Беременные второй группы показали высокую комплаентность – 100%. В первой и третьей группах этот показатель составил 40 и 48% соответственно.
Заключение. Использование пробиотика в монорежиме ассоциируется с высокой эффективностью лечения и комплаентностью. Пробиотик благоприятно влияет на микрофлору влагалища.
Материал и методы. В исследовании участвовали 75 беременных, которые были поровну разделены на три группы. В первой группе назначали пробиотик (Лактожиналь) по одной капсуле два раза в день + клиндамицин по одному суппозиторию на ночь во влагалище на протяжении семи дней. Пациентки второй группы получили пробиотик (Лактожиналь, капсулы вагинальные) по одной капсуле два раза в день в течение семи дней. В третьей группе назначали лечение клиндамицином по одному суппозиторию на ночь, затем пробиотиком (Лактожиналь, капсулы вагинальные) два раза в день на протяжении семи дней.
Результаты. Эффективность лечения в первой группе (пробиотик Лактожиналь + клиндамицин) составила 80%, во второй (пробиотик Лактожиналь) – 88%, в третьей (клиндамицин, затем пробиотик Лактожиналь) – 84%. Беременные второй группы показали высокую комплаентность – 100%. В первой и третьей группах этот показатель составил 40 и 48% соответственно.
Заключение. Использование пробиотика в монорежиме ассоциируется с высокой эффективностью лечения и комплаентностью. Пробиотик благоприятно влияет на микрофлору влагалища.

Введение
Бактериальный вагиноз (БВ) является одним из самых распространенных заболеваний у женщин репродуктивного возраста. В настоящее время проблема не утрачивает актуальности, несмотря на принятый на основании клинических рекомендаций стандарт лечения [1].
Одно из проявлений БВ – выделение белей из влагалища. БВ способствует увеличению патогенных микроорганизмов Gardnerella vaginalis, Mobiluncus spp., Atopobium vaginae, вытеснению лактобактерий и увеличению pH влагалища [2]. В структуре гинекологических заболеваний на долю БВ приходится 10–35%. Частота встречаемости БВ у беременных достигает примерно 40%, у пациенток с инфекциями, передаваемыми половым путем (ИППП), – 60% [3].
К основным причинам развития БВ относят подавление компенсаторных звеньев иммунной системы, что приводит к иммунодефициту. С этим механизмом связаны длительный период заболевания и частые рецидивы БВ впоследствии [4].
Развитие БВ у беременных – фактор привычного невынашивания, истмико-цервикальной недостаточности и преждевременных родов [5]. БВ характеризуется уменьшением количества лактобактерий, увеличением условно-патогенных микробов. В результате во влагалище формируется среда с пониженным содержанием молочной кислоты и повышенными уровнями pH и жирных кислот, таких как ацетат, бутират, пропионат и сукцинат, вырабатываемых микробами [6].
Диагноз БВ устанавливают на основании клинических жалоб на специфический неприятный рыбный запах, наличие белей. В гинекологическом мазке обнаруживаются ключевые клетки и повышенный уровень рН влагалища [7].
У пациенток с БВ после проведенной антибиотикотерапии не исключен рецидив в течение шести месяцев. Антибактериальные препараты, такие как метронидазол и клиндамицин, используются в первой линии терапии. Они назначаются интравагинально и перорально. Препараты указанной группы имеют одинаковую эффективность. На фоне их применения выздоровление отмечается у 70–80% пациенток с БВ в течение месяца. Низкий уровень выздоровления свидетельствует о непонимании патогенеза рецидива БВ. Как следствие – увеличение количества жалоб и повторное обращение к специалисту.
Устойчивость БВ-ассоциированной биопленки из-за неспособности лактобактерий колонизироваться во влагалище, повторное заражение, генетические и иммунные факторы хозяина играют значительную роль в развитии рецидива. Резистентность БВ-ассоциированных биопленок после лечения антибиотиками превалирует у пациенток, ведущих активную половую жизнь. Это способствует повторному возникновению БВ после лечения, что служит фактором развития рецидива.
Акушеры-гинекологи и исследователи сходятся во мнении о необходимости изучения методов лечения БВ, характеризующихся более высокой эффективностью и снижающих воздействие неблагоприятных факторов на здоровье женщин. Для восстановления микрофлоры влагалища необходимо использовать комбинированную терапию, способствующую разрушению биопленки БВ, антибиотик и пробиотик с преобладанием лактобацилл [8].
Цель исследования – оценить эффективность и факторы комплаентности терапии у беременных с БВ второго триместра.
Материал и методы
Исследование проведено на базе женской консультации г. Лобни. В исследование были включены 75 беременных с БВ второго триместра.
Критерии включения: беременные в возрасте 18–42 лет второго триместра с установленным диагнозом БВ, одноплодная беременность, наличие подписанного информированного согласия.
Критерии невключения: ИППП, выявленные во время беременности, непереносимость препаратов Лактожиналь, клиндамицин, терапия другими вагинальными препаратами, хронические заболевания в стадии декомпенсации, хронические заболевания, сопровождающиеся полиорганной недостаточностью, острые психические заболевания.
Критерии исключения: участие в другом исследовании, ошибочное включение, отказ от участия в исследовании.
Методом случайной выборки беременные были поровну разделены на три группы.
В первой группе назначали лечение пробиотиком (Лактожиналь) по одной капсуле два раза день + клиндамицин по одному суппозиторию на ночь во влагалище на протяжении семи дней (укороченная схема). Во второй группе применяли пробиотик (Лактожиналь, вагинальные капсулы) по одной капсуле два раза в день в течение семи дней (укороченная схема), в третьей – клиндамицин по одному суппозиторию на ночь, затем пробиотик (Лактожиналь, капсулы вагинальные) два раза в день 14 дней.
Диагноз БВ у беременных был установлен на основании жалоб, клинической картины и критериев Амселя (выделения из половых путей с неприятным рыбным запахом, pH > 4,5, положительный аминный тест, наличие ключевых клеток). Всем беременным проводилось исследование на микробиоценоз влагалища с помощью полимеразной цепной реакции (ПЦР), теста «АмплиСенс® Флороценоз».
На 20-й день лечения проводили гинекологический осмотр беременных, оценивали жалобы (критерии Амселя, тест «АмплиСенс® Флороценоз»).
Об эффективности лечения судили по отсутствию клинических жалоб на выделения с неприятным рыбным запахом, а также по критериям Амселя (отсутствие в гинекологическом мазке ключевых клеток, pH в пределах нормы (3,8–4,5)) и результатам ПЦР-диагностики (отсутствие или снижение содержания G. vaginalis, A. vaginalis).
Комплаентность анализировали с помощью теста Мориски – Грина, включающего четыре вопроса:
- забывал ли пациент принять препарат;
- относился ли невнимательно к часам приема;
- пропускал ли прием препарата, если чувствовал себя хорошо;
- пропускал ли прием препарата, если чувствовал себя плохо?
Исходя из суммы баллов, оценивали приверженность лечению: 4 балла – привержены лечению, 3 балла – недостаточно привержены, 1–2 балла – не привержены лечению.
Статистическую обработку результатов выполняли в программе IBM SPSS STATISTICS 23. Количественные показатели проверяли на нормальность распределения с использованием теста Колмогорова – Смирнова. Количественные показатели сравнивали с помощью однофакторного дисперсионного анализа ANOVA. Полученные данные представлены в виде средней арифметической (M) и стандартного отклонения (± SD). Факторы комплаентности оценивали с помощью корреляционного анализа (критерий Пирсона). Статистически значимыми считались различия при p < 0,05.
Результаты
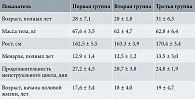
Средний возраст участниц исследования составил 28 ± 6 полных лет. У всех пациенток беременность наступила естественным путем. Первородящих насчитывалось 37 (49%), повторнородящих – 38 (51%). Все беременные принимали поливитамины (докозагексаеновая и эйкозапентаеновая кислоты) в течение беременности. Характеристика исследуемых беременных представлена в табл. 1.
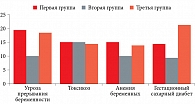
Возраст начала половой жизни при наличии угрозы прерывания беременности, токсикозе, преэклампсии, гестационном сахарном диабете (ГСД), анемии беременных представлен на рисунке.
Средний возраст начала половой жизни у беременных – 17,6 ± 4,1 года. В первой группе у пациенток с угрозой прерывания беременности этот показатель составил 22 ± 2,0 года, токсикозом – 17,3 ± 3,5 года, анемией беременных – 18 ± 4,5 года, ГСД – 17 ± 3,6 года, во второй – 13 ± 1,1, 18 ± 4,0, 14 ± 2,2, 13 ± 1,1 года соответственно, в третьей – 18 ± 4,8, 15 ± 3,0, 14 ± 2,0, 24 ± 4,3 года соответственно.
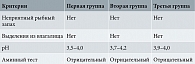
У всех беременных до лечения имели место положительные критерии Амселя (100%), pH > 4,5, положительный аминный тест. У всех пациенток первой группы в гинекологическом мазке до лечения количество лейкоцитов до 10 в поле зрения, ключевые клетки. У 10 (40%) пациенток второй группы количество лейкоцитов до 15 в поле зрения, у 25 (100%) – ключевые клетки. У 16 (60%) пациенток третьей группы количество лейкоцитов до 25 в поле зрения, у 25 (100%) – ключевые клетки.
До лечения у всех беременных оценивали микрофлору методом ПЦР. Согласно данным ПЦР-исследования «АмплиСенс® Флороценоз», до лечения у всех пациенток количество Lactobacillus spp. < 105 ГЭ/мл, G. vaginalis, A. vaginae > 105 ГЭ/мл. После терапии Лактожиналем и клиндамицином у пациенток первой группы критерии Амселя были отрицательные. В гинекологическом мазке у пациенток первой группы количество лейкоцитов до 10 в поле зрения, второй группы – 5–6 в поле зрения, третьей группы – до 15 в поле зрения. Ключевые клетки отсутствовали у всех участниц исследования.
Показатели микробиоценоза влагалища после проведенной терапии («АмплиСенс® Флороценоз») приведены в табл. 2.
В первой группе после лечения содержание G. vaginalis (103 ГЭ/мл) снизилось у 20 (80%) беременных, Lactobacillus spp. (106 ГЭ/мл) – у 21 (84%), A. vaginae (102 ГЭ/мл) – у 20 (80%) пациенток. Во второй группе уровень G. vaginalis 103 ГЭ/мл отмечался у 22 (88%) беременных, Lactobacillus spp. 106 ГЭ/мл – у 20 (80%), A. vaginae 102 ГЭ/мл – у 19 (76%) пациенток. В третьей группе уровень G. vaginalis 103 ГЭ/мл зафиксирован у 21 (84%) беременной, Lactobacillus spp. 106 ГЭ/мл – у 20 (80%), A. vaginae 103 ГЭ/мл – у 18 (72%) пациенток.
У всех беременных на сроке 30 недель оценивали эффективность лечения по критериям Амселя (табл. 3). В гинекологическом мазке на флору лейкоциты до 15 в поле зрения, ключевых клеток не обнаружено. Значения pH в пределах нормы (3,5–4,2). Аминный тест отрицательный.
У 50 (67%) пациенток беременность завершилась своевременными родами, 25 (33%) выполнена операция кесарева сечения. Преждевременные роды отсутствовали. Послеродовый период протекал без осложнений.
Тест Мориски – Грина выполняли всем пациенткам. В первой группе приверженность лечению продемонстрировали 10 (40%) беременных. Во второй группе недостаточная комплаентность отмечалась у 25 (100%) пациенток, в третьей – у 12 (48%). При расчете факторов комплаентности использовали показатели роста и массы тела беременных.
Корреляционная связь между ростом и массой тела, оцененная с помощью коэффициента корреляции Пирсона, статистически незначима, прямая, слабая по шкале Чеддока (p = 0,128).
Обсуждение
Показано, что в отличие от перорального приема применение пробиотика вагинально способствует восстановлению микрофлоры влагалища, оказывает направленное действие, колонизируя лактобактерии во влагалище, нормализуя микрофлору [9].
В исследовании G.J. Daskalakis и A.K. Karambelas участвовали 104 беременные: 47 беременных на сроке 24–34 недели первой группы получали вагинально пробиотик одновременно с антибиотиком в течение десяти дней (пациентки с угрозой преждевременных родов были госпитализированы в роддом); 57 беременных второй группы – только антибиотик на протяжении десяти дней. Средний срок гестации в первой группе составил 35,4 недели, во второй – 32,5 недели. Средняя масса новорожденных в первой группе составила 2439 г, во второй – 2004 г. Сочетанное применение пробиотика и антибиотика вагинально у беременных с угрозой преждевременных родов увеличивает средний срок беременности и улучшает перинатальный исход [10].
V. Denise и соавт. изучали влияние вагинальных пробиотиков на исход преждевременных родов у беременных между 24-й и 36-й неделями гестации. В исследовании приняли участие 27 беременных: 16 получали вагинально пробиотики, содержащие L. rhamnosus и L. gasseri, 11 пациенток не получали лечения. Установлено, что применение пробиотика способствует увеличению срока гестации у беременных с преждевременным разрывом плодной оболочки, а значит, созреванию легких у плода и улучшает исход новорожденного [11].
Проведенное нами исследование показало одинаковую эффективность лечения в трех группах. Использование пробиотика Лактожиналь в монорежиме беременными с БВ второго триместра способствует увеличению количества лактобактерий, снижению антибактериальной нагрузки на организм. При этом курс лечения сокращается до семи дней.
Одновременное применение пробиотика Лактожиналь и антибиотика клиндамицин клинически эффективно, способствует нормализации микрофлоры влагалища и сокращению продолжительности лечения до семи дней.
Выводы
На основании проведенного исследования можно сделать следующие выводы.
Пробиотик Лактожиналь является безопасным препаратом, может использоваться в качестве монотерапии при БВ у беременных. Применение пробиотика у беременных положительно влияет на микрофлору влагалища.
Использование пробиотика ассоциируется с высокой приверженностью терапии беременных с БВ второго триместра.
Заключение
Проведенное нами исследование продемонстрировало, что БВ у беременных представляет невоспалительный синдром, характеризующийся высокой частотой осложнений во время беременности, таких как угроза прерывания беременности и преждевременные роды. В настоящее время антибиотики, используемые в терапии БВ у беременных, вызывают частые рецидивы. Таким образом, терапия пробиотиком Лактожиналь снижает влияние антибиотика на микрофлору влагалища у беременных, впоследствии нормализуя pH и сокращая длительность лечения. Данная терапия характеризуется высокой комплаентностью.
Авторы заявляют об отсутствии финансирования и конфликта интересов.
N.Z. Mammaeva, I.B. Manukhin, PhD, Prof.
Russian University of Medicine
Contact person: Naina Z. Mammaeva, letuchka92@mail.ru
The aim of the study was to evaluate the effectiveness and compliance factors of various treatment regimens in pregnant women with bacterial vaginosis in the second trimester.
Material and methods. The study involved 75 pregnant women who were equally divided into three groups. In the first group, a probiotic (Lactogynal) was prescribed one capsule twice a day + clindamycin, one suppository per night in the vagina for seven days. The patients of the second group received a probiotic (Lactogynal, vaginal capsules), one capsule twice a day for seven days. In the third group, clindamycin was prescribed one suppository at night, then a probiotic (Lactogynal, vaginal capsules) twice a day for seven days.
Results. The effectiveness of treatment in the first group (probiotic Lactogynal + clindamycin) was 80%, in the second (probiotic Lactogynal) – 88%, in the third (clindamycin, then probiotic Lactogynal) – 84%. Pregnant women of the second group showed high compliance – 100%. In the first and third groups, this figure was 40 and 48%, respectively.
Conclusion. The use of a probiotic in a single mode is associated with high efficiency and compliance of treatment. The probiotic has a beneficial effect on the vaginal microflora.
