Влияние сахарного диабета на женское репродуктивное здоровье
- Аннотация
- Статья
- Ссылки
- English
Введение
Сахарный диабет (СД) – это группа наследственных эндокринных нарушений, характеризующихся хронической гипергликемией или нарушением биологической активности инсулина [1]. В отчете Международной диабетической федерации за 2017 г. сказано, что к 2045 г. число больных СД достигнет примерно 693 млн (9,9%), что в 1,5 раза выше аналогичного показателя 2017 г. (451 млн, 8,4%) среди взрослого населения [2].
СД 1-го типа обычно проявляется в раннем возрасте. Заболевание может вызвать ряд расстройств, включая вегетативные, обменно-эндокринные, психоэмоциональные и сексуальные, которые в конечном итоге негативно отражаются на репродуктивном здоровье женщины [3, 4].
В настоящее время СД приобрел характер пандемии, участились случаи выявления СД у детей и подростков.
У больных СД имеют место деструкция клеток поджелудочной железы и дистрофия бета-клеток островков Лангерганса вследствие хронической гипергликемии.
Доказано, что СД влияет на прогноз сопутствующих заболеваний, выживаемость больных. У онкологических больных на фоне СД увеличивается риск смерти по сравнению с онкологическими больными с нормогликемией.
Рак яичников (РЯ) – ведущая причина смерти женщин с онкологическими гинекологическими заболеваниями, пятая по значимости причина смерти у женщин [5, 6]. Высокая смертность от РЯ обусловлена, в частности, поздним скринингом. Это подчеркивает важность идентификации факторов риска в целях снижения риска развития РЯ. Однако некоторые факторы риска остаются спорными и до конца неясными. Раннее выявление и вмешательство имеют жизненно важное значение [7]. Актуальность проблемы связана с тем, что эндокринные нарушения на фоне СД неблагоприятно воздействуют на репродуктивное здоровье девочек, что может привести к различным осложнениям: преэклампсии, эклампсии, гестационному СД и т.д. У девушек с СД частота встречаемости нарушений в менструальном цикле значительно выше, чем у девушек без диабета.
Спектр репродуктивных проблем со здоровьем при диабете широк и включает в себя задержку полового созревания и менархе, нарушения менструального цикла, бесплодие, неблагоприятные исходы беременности и потенциально раннюю менопаузу. Кроме того, диабет способен осложнить уже имеющиеся заболевания репродуктивной системы. Многолетняя смертность от РЯ среди больных СД достоверно выше, чем среди больных РЯ без СД. Показано, что СД увеличивает риск последующей заболеваемости РЯ примерно на 17%.
Особое место в развитии РЯ на фоне СД занимают гиперинсулинемия и увеличение биодоступности инсулиноподобного фактора роста 1 (IGF-1). Инсулин косвенно влияет на онкогенез за счет снижения уровня IGF-связывающего белка 1. Концентрация IGF-1 при РЯ выше, чем в здоровой ткани яичников [8].
По мнению ряда исследователей, СД негативно влияет на прогноз пациенток со злокачественными новообразованиями через инсулинорезистентность (ИР) и дефицит инсулина. ИР – состояние, при котором инсулин, несмотря на его повышенное количество, секретируемое в кровоток, не может удовлетворить метаболические потребности периферических тканей. ИР может индуцировать экспрессию цитокинов (например, интерлейкина 6), обладающих опухоль-стимулирующим эффектом, что увеличивает вероятность развития регионарных или отдаленных метастазов (например, метастазы в диафрагме или печени). У пациенток с РЯ высокой стадии ИР может усугублять кахексию, способствуя прогрессированию атрофии мышц за счет истощения белка.
Биологические исследования показали, что гипергликемия связана с повышенной экспрессией фактора роста эндотелия сосудов (VEGF). В результате увеличивается риск метастазирования или прогрессирования опухоли за счет индукции ангиогенеза. Больные РЯ с СД или без СД могут получать разное лечение, поскольку у первых обычно чаще встречаются другие сопутствующие заболевания (например, сердечно-сосудистые, хроническая болезнь почек), состояние здоровья хуже. Разное лечение может привести к дифференциальному прогнозу впоследствии [9].
Преждевременная недостаточность яичников (ПНЯ) представляет собой дисфункцию яичников, связанную с очень ранним старением яичников. ПНЯ – потеря нормальной функции яичников в возрасте до 40 лет. Хотя причина ПНЯ в большинстве случаев остается невыясненной, нельзя исключать СД как фактор риска.
Материал и методы
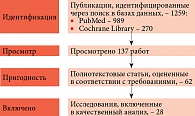
Поиск клинических исследований влияния СД на репродуктивное женское здоровье осуществлялся в базах данных PubMed, Cochrane Library по ключевым словам: reproductive health, adolescent, diabetes mellitus.
Результаты и обсуждение
В результате поиска обнаружено 137 исследований. Скринингу подвергнуты 90 статей. В ходе отбора изучены 62 статьи, опубликованные за последние несколько лет. Проведен полнотекстовый анализ выбранных исследований. Для качественного синтеза отобраны 28 исследований (рисунок).
Влияние сахарного диабета на выживаемость при раке яичников
Эпидемиологические данные свидетельствуют о том, что СД значительно снижает выживаемость пациенток с РЯ. Увеличенный уровень глюкозы ниже диагностического порога диабета также связывают с повышенным риском развития рака. С увеличением распространенности СД возрастает риск развития рака и смертности, что вызывает серьезную озабоченность во всем мире. Диабет представляет собой фактор риска развития рака, особенно гепатоцеллюлярного, гепатобилиарного, поджелудочной железы, молочной железы, яичников, эндометрия и желудочно-кишечного тракта. Подтверждение связи между СД и злокачественным новообразованием важно для контроля факторов образа жизни.
В ряде когортных исследований установлена взаимосвязь между СД и РЯ. Так, M.M. Shah и соавт. провели ретроспективное когортное исследование с участием пациенток с эпителиальном РЯ. Диагноз СД имел место у 62 (17%) из 367 больных. У пациенток с РЯ и СД выживаемость была ниже, чем у больных без СД. Кроме того, показано, что применение метформина не повлияло на результаты лечения [10].
S. Akhavan и соавт. рассмотрели влияние СД на общую выживаемость (ОВ) и выживаемость без прогрессирования (ВБП) у пациенток с РЯ. В ретроспективном когортном исследовании участвовали 215 женщин с РЯ. Показано, что у пациенток с СД (относительный риск (ОР) 27,97; 95%-ный доверительный интервал (ДИ) 23,63–32,30) показатель ОВ ниже, чем у пациенток без СД (ОР 41,01; 95% ДИ 38,84–43,17) [11].
В когортном исследовании P. Ballotari и соавт. участвовали 383 799 больных без диабета и 23 358 с диабетом. Во время наблюдения было выявлено 1464 случая рака у больных диабетом. Показано, что на фоне диабета общая заболеваемость раком выше. Повышенный риск развития рака наиболее выражен у больных СД 2-го типа и у применяющих инсулин, в частности при комбинированной терапии [12].
В исследовании K. Kohansal и соавт. анализировали связь между диабетом 2-го типа и риском смерти от рака. В течение 12,7 года было выявлено 37 343 случая смерти от рака, в частности от рака эндометрия (ОР 2,73; 95% ДИ 1,53–4,85) и РЯ (ОР 1,60; 95% ДИ 1,06–2,42) [13].
Целью исследования L. Wang и соавт. было установление взаимосвязи между СД и заболеваемостью РЯ на основании результатов когортных исследований (13 статей, 14 когорт). Авторы предположили, что у пациенток с СД риск развития РЯ выше, чем у пациенток без СД (ОР 1,19; 95% ДИ 1,06–1,34; p = 0 ,004) [14].
Как показали систематический обзор и метаанализ L. Wang и соавт., у женщин с СД риск развития РЯ на 20% выше по сравнению с пациентками без СД [15].
Связь между применением метформина и выживаемостью при раке яичников
Метформин принадлежит к семейству бигуанидов и является наиболее широко назначаемым пероральным противодиабетическим препаратом. Препарат считается безопасным и эффективным при лечении СД 2-го типа. Согласно результатам ряда исследований, метформин способен снижать ИР и повышать чувствительность к инсулину у пациентов с СД.
M. Guo и соавт. проанализировали применение метформина у женщин с РЯ. Установлено, что использование метформина ассоциируется со снижением смертности у женщин с РЯ, что может не зависеть от диабетического статуса контрольной группы, времени приема метформина или значения индекса массы тела и приема сопутствующих препаратов. Но клинические факторы, которые способны напрямую влиять на взаимосвязь между применением метформина и снижением смертности, остаются мало изученными [16].
Эффекты метформина при РЯ изучали в ретроспективном исследовании с участием 568 пациенток с РЯ. 48 (8,5%) из них имели СД 2-го типа и постоянно принимали метформин, 34 (5,9%) – СД 2-го типа и не принимали метформин, 22 (3,9%) женщины с СД 2-го типа прекратили прием метформина. 464 (81,7%) пациентки с РЯ без СД представляли контрольную группу. У больных РЯ и СД, принимавших метформин, отмечались более высокие показатели ВБП и ОВ, чем у больных СД, не получавших метформин, а также у тех, кто прекратил его прием, и больных РЯ без СД (p = 0 ,001). Использование метформина ассоциировалось с более низким риском рецидива заболевания (ОР 0,34; 95% ДИ 0,27–0,67; p < 0 ,01) и смерти, связанной с заболеванием (ОР 0,29; 95% ДИ 0,13–0,58; p = 0 ,03), среди больных РЯ и СД. Указано также, что метформин может снизить риск рецидива заболеваемости и смерти у пациенток с РЯ, но важно не прекращать его прием [17].
L. Li и соавт. показали, что лечение метформином блокирует функцию супрессорных клеток миелоидного происхождения (МСК) у пациенток с РЯ за счет подавления экспрессии и эктоферментной активности CD39 и CD73 в моноцитарных и полимононуклеарных субпопуляциях МСК. Метформин запускает активацию АМФ-активируемой протеинкиназы альфа и впоследствии подавляет индуцируемый гипоксией фактор альфа, критичный для индукции экспрессии CD39/CD73 в МСК. Согласно результатам исследования, метформин может приносить клиническую пользу за счет улучшения противоопухолевого Т-клеточного иммунитета путем ослабления CD39/CD73-зависимой иммуносупрессии МСК у пациенток с РЯ [18].
J. Shi и соавт. оценивали влияние метформина на риск смерти от РЯ. Показано, что использование метформина связано с более низкой заболеваемостью и лучшим прогнозом РЯ у пациенток с СД. Но для подтверждения этого требуются интервенционные исследования [19].
На способность метформина снижать риск развития РЯ указывают также K. Zhang и соавт. Пациентки, принимающие метформин, имеют значительно сниженный риск РЯ (отношение шансов (ОШ) 0,70; 95% ДИ 0,65–0,76) по сравнению с теми, кто не получает препарат. Авторы исследования также сравнили метформин с другими противодиабетическими препаратами в отношении влияния на риск развития рака. Согласно полученным данным, на фоне применения метформина этот риск значительно снижается (ОШ 0,80; 95% ДИ 0,73–0,87) [20].
Данные M.-Z. Lu и соавт. свидетельствуют о потенциальном противоопухолевом эффекте метформина. Исследователи продемонстрировали, что метформин оказывает потенциальное профилактическое действие у женщин с СД при РЯ (ОШ 0,62; 95% ДИ 0,34–1,11; р < 0,001). Кроме того, метформин может значительно повышать ВБП и ОВ у пациенток с РЯ независимо от наличия у них СД [21].
T.-T. Gong и соавт. в своем метаанализе пришли к выводу, что постдиагностическое использование метформина ассоциируется с увеличением ОВ и ВБП у больных РЯ и СД [22].
Следует отметить, что в ряде исследований не установлено связи между применением метформина и выживаемостью при РЯ. Например, в когортном исследовании E. Urpilainen и соавт. участвовали женщины с СД и РЯ. Пациенток разделили на группы в зависимости от принимаемых ими препаратов в течение трех последних лет до диагноза РЯ. Авторы пришли к выводу, что результаты неубедительны в отношении взаимосвязи между приемом метформина и выживаемостью при РЯ [23].
Связи между применением метформина и смертностью от РЯ не обнаружили и C. Garcia и соавт. В исследование был включен 2291 больной. Из них 180 (7,9%) принимали метформин. Использование метформина не ассоциировалось с увеличением ОВ во всей когорте (ОР 0,96; 95% ДИ 0,75–1,23) или когорте сопоставимой выборки (ОР 0,88; 95% ДИ 0,66–1,17). Тем не менее авторы предположили, что метформин может быть эффективным в определенной подгруппе больных [24].
На отсутствие связи между приемом метформина и выживаемостью при РЯ указали S.-B. Wang и соавт. В метаанализ было включено шесть ретроспективных когортных исследований с участием 2638 больных РЯ. Метформин не ассоциировался с увеличением ОВ (ОР 0,78; 95% ДИ 0,54–1,12; р = 0,175) и ВБП (ОР 0,49; 95% ДИ 0,20–1,17; р = 0,106) у больных РЯ по сравнению с теми, кто не принимал метформин [17].
В исследовании J.Y. Park и соавт. у 22,5% пациенток с РЯ был диагностирован СД, а 11,7% принимали метформин. Различий в показателях смертности пациенток, принимавших и не принимавших метформин, не установлено. Однако анализ длительности применения метформина показал связь между длительным приемом (≥ 720 дней) и увеличением ОВ [25].
Преждевременная недостаточность яичников, ассоциированная с сахарным диабетом
ПНЯ относят к одной из основных причин развития ранней менопаузы. ПНЯ характеризуется аменореей и дефицитом половых гормонов, а также снижением овариального резерва, что в совокупности приводит к ускоренному снижению функции яичников и раннему наступлению менопаузы [26]. Ранняя менопауза характеризуется быстрой потерей фолликулов и ПНЯ [27, 28].
В систематический обзор и метаанализ P. Anagnostis и соавт. были включены четыре когортных исследования с периодом наблюдения от восьми до десяти лет. Продемонстрировано, что пациентки с ПНЯ и/или ранней менопаузой имеют повышенный риск развития СД 2-го типа [29].
В исследовании Y. Yoshida и соавт. показано, что СД 2-го типа значительно меняет влияние ранней менопаузы на риск сердечно-сосудистых заболеваний [30].
L. Shen и соавт., оценив связь между ранней менопаузой и распространенностью СД, пришли к выводу, что ранняя менопауза связана с повышенной встречаемостью СД у населения [31].
По мнению M.F. Wellons и соавт., СД значительно влияет на функцию яичников, вызывая ПНЯ [32].
Заключение
Диабет представляет собой фактор риска для многих заболеваний. В перечень потенциально смертельных сопутствующих заболеваний следует внести рак.
Рак яичников относится к числу наиболее летальных злокачественных новообразований в гинекологии в связи с поздней диагностикой и возникновением химиорезистентности. Чтобы снизить риск развития РЯ, необходимо исследовать любые факторы риска и обеспечить раннюю диагностику и лечение. Необходимы дальнейшие исследования для уточнения патофизиологической связи между СД и РЯ и раннего выявления пациенток с более высоким риском развития РЯ. Установление связи между СД и раком важно для контроля факторов образа жизни.
Риск развития РЯ и других гинекологических заболеваний значительно выше у пациенток с СД. У пациенток с РЯ и СД показатели ОВ ниже.
Применение метформина снижает риск рецидива заболевания. Тем не менее убедительных доказательств связи между использованием антигипергликемических препаратов и выживаемостью при РЯ нет.
Вопрос, увеличивает ли ПНЯ риск развития СД, остается дискуссионным.
Необходимы более долгосрочные исследования для оценки множества факторов, нарушающих функцию яичников у женщин с диабетом. Все больные СД должны проходить рекомендуемые согласно полу и возрасту скрининги на рак.
L.V. Adamyan, PhD, Prof., Academician of RASci, Ye.V. Sibirskaya, PhD, Prof., L.G. Pivazyan, A.A. Zakaryan, Z.U. Dzharullaeva, M.A. Loshkareva, A.A. Grdzelishvili
Russian University of Medicine
Academician V.I. Kulakov National Medical Research Center of Obstetrics, Gynecology and Perinatology
Russian Children's Clinical Hospital of the N.I. Pirogov Russian National Research Medical University
N.I. Pirogov Russian National Research Medical University
I.M. Sechenov First Moscow State Medical University
Contact person: Yelena V. Sibirskaya, elsibirskaya@yandex.ru
Clinical studies of the effect of diabetes mellitus on women's reproductive health have been analyzed. The search for foreign and domestic clinical trials was carried out in the PubMed and Cochrane Library databases using keywords. As the analysis showed, patients with diabetes mellitus have an increased risk of developing ovarian cancer (ovarian cancer). To reduce it, it is necessary to investigate any risk factors and ensure early diagnosis and treatment. Further studies are required to clarify the pathophysiological relationship between diabetes mellitus and breast cancer and to identify patients with a higher risk of developing breast cancer early. Metformin can indirectly affect the risk of developing breast cancer in diabetic patients. But this can only be confirmed or refuted in the course of further research.